投稿日:
暑くなってきましたが、皆さんの血液はどろどろですか?さらさらですか?そして、できればさらさらでありたいと思っていませんか?
それにはまず、「血液どろどろ」、「血液さらさら」、とはどのような状態か説明しないとなりません。しかしこれは結構難しいことなのです。なぜなら、厳密に言うと特に「血液どろどろ」である、と医学的に正確に定義できる基準値は存在ないからです。また「血液さらさら」という基準値も、梗塞予防の治療をされている方を除いてないです。というと、皆さん意外に思われるかもしれません。確かにテレビの情報番組などで、「血液さらさら」が体にいいことは識者がよく説明しています。また「血液どろどろ」になると血管が詰まりやすくなる、とよく言われます。

「血液どろどろ」、「血液さらさら」という言葉は非常にわかりやすく聞こえる言葉です。なぜなら、日本語の擬態語を使用しているので、私たちに耳に入りやすい言葉であるからです。我々日本人にとって、このような日本語は感性に訴えかけるもので、なじみやすい言葉でもあるのです。つまり、医師などが血管の梗塞の状態を避けるために行う、抗血小板療法、抗凝固療法を患者さんに説明する際、「血液をさらさらにするお薬ですから」と説明していたことが、一般に流布した結果、現在のように人口に膾炙している言葉となっているものだと考えられます。しかし、冒頭のような質問、自分の血液がどろどろなのか、さらさらなのか、あるいはそれを知ることができるのか、という問いに答えられる人はそう多くはないと思います。
さらさら、どろどろは科学の言葉に置き換えると、粘性を表しているものといえます。さらさらは粘性が低い、どろどろは粘性が高い状態です。
これを血管の中の血液の状態に置き換えて考えてみましょう。実は血液は血球と液体成分(血漿:けっしょう)とに分かれられます。血管の中を球と水が転がっていくイメージです。プールのウオータースライダーを滑っていくイメージです。
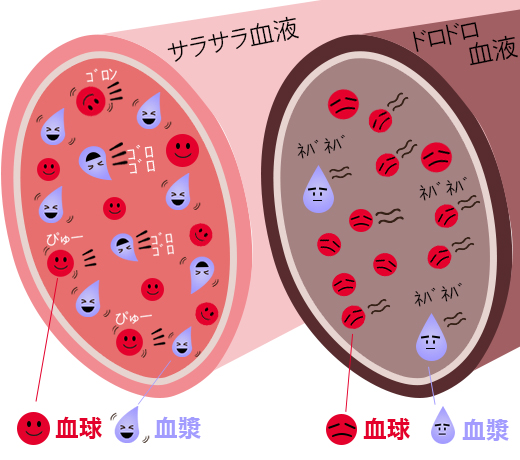
一般的に脱水になっている場合、血液どろどろと表現することが多いです。つまり、どろどろと例える状態とは、血管の中に水が少なくなって、相対的に多くなった球が転がっています。そうした場合、細い血管であれば、多くなった球が詰まったりすることは容易に想像できます。こうして脱水時に起こる脳梗塞、心筋梗塞がよく知られています。そして、このような梗塞は夏に発症することが多いのです。しかし、「血液さらさら」「血液どろどろ」は飽くまでも造語であり、先ほど説明したように、患者さんに説明しやすいようにお話しする言葉であり、医学的に正確な用語ではありません。
血液どろどろ、としてもう一つよく使われる状態があります。それはコレステロール、特にLDLコレステロール、つまり悪玉コレステロールが高いことを指して使われることが多いです。ちなみに「悪玉コレステロール」も患者さんに説明しやすいように使われる用語であり、正確な医学用語ではありません。また一般の使用頻度は低いようですが、高血糖の状態も血液どろどろとして使用される場合があります。こちらは血液の浸透圧が高い状態と言い換えることができます。
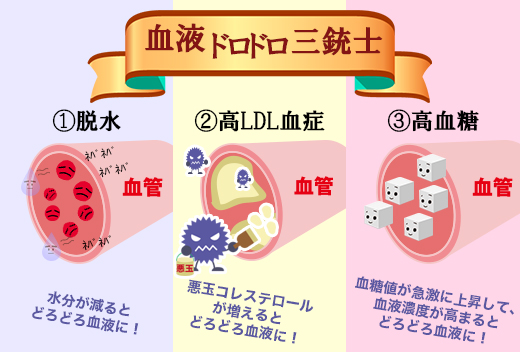
ここでお分かりのように「血液どろどろ」、を表す状態として、主に脱水や高LDL血症を挙げましたが、この二つは医学的には全く別の状態です。つまり、「血液どろどろ」を一義的に定義する基準値はありません。逆の「血液さらさら」も抗凝固薬を内服される患者さんでない限り、それを定義する状態も他にはなく、非常にアバウトな言葉であるということになります。
読者の多くの皆さんは、「血液さらさら」の状態になりたいと思って、本稿を読まれたと思いますが、一向にその話がでてこなかったのでがっかりされた方もいると思われます。それでは一応、「血液さらさら」の状態になれるのかどうか、説明しておく必要があると思います。ヒントは先ほどの「血液どろどろ」の状態を指して使われるのが多いのが脱水と高LDL血症である、というところです。
では脱水の反対の状態にあるために、水をたくさん飲んだら「血液さらさら」になるのでしょうか?答えはなりません。正確に言えば、「血液どろどろ」にならなくなると思いますが、水をたくさん飲んだからと言っても、過剰な水分は尿から排出され、「普通の」血液成分にしかならないからです。

それではLDLを下げたら「血液さらさら」になるのでしょうか?確かに動脈硬化にはなりにくいのである意味「血液さらさら」だと言えましょう。
ただし、それは心筋梗塞や脳梗塞の再発予防のために、抗血小板薬や抗凝固薬を内服している患者さんのいわゆる「血液さらさら」の状態とは全く違います。
言葉遊びをしているみたいで、結局、要は「言葉のあや」なだけなのですが、科学の見方からすると、一つの言葉で異なる二つ、三つの状態を表すことができるなんて、こんなアバウトな言葉の使い方はあり得ません。
しかし、このアバウトな言語である日本語のよいところは、科学の難しい話も、「さらさら」、「どろどろ」という言葉を入れるだけで、誰でもわかった気にさせるところです。日本語のオノマトペは日本人にしかわからない感性の奥をついてくるものです。
今みてきたように、実は科学的実態や裏付けるものがない「血液さらさら」「血液どろどろ」の謎は深まるばかりです。たちが悪いことに、健康機能食品やサプリメントの販売でよく使われる言葉でもあります。そのようなものを使って本当に「血液さらさら」になるのでしょうか?
そして、果たしてそれを確かめることができるのでしょうか?
それより、運動や食事に気をつけたり、暑い季節に水分摂取を心がけることの方が健康的に思えます。少なくともそれは「血液をどろどろにはしない」方法であるといえるからです。
(循環器内科科長)
投稿日:
暑いときにクーラー・空調をつける、それが当たり前の現代社会ですが、クーラーのなかった時代には、日本人は涼を楽しむという心をもち暑さをしのいできました。井戸水で冷やしたスイカ、うちわ、風鈴、すだれ、かき氷、花火、きもだめし、などと日本独特の文化の中に様々なアイテムを育んで、今も生きています。

どこにでもクーラーで涼める便利な社会になりましたが、日本のよき文化が東京の街角の小道に入るとまだ脈々と受け継がれているのをみるとうれしい気持ちになります。しかしどんなに文明が発達しても、夏の暑さは人間の力でコントロールが効かないものの一つです。特に、炎天下で長時間の作業や部活動などで、じりじりと焼けるような太陽の下に体をさらしていると途端に熱中症になります。
私たちの幼少の頃は日射病と言っていました。最近では学術的に熱中症、あるいは熱射病と呼ばれることが多くなりました。よくある症状はだるさ(全身倦怠感)、しびれ、頭痛、吐き気、めまい、脱力感などです。
最近熱中症で問題となっているのは、都市のヒートアイランド現象です。空調でビルなど室内は冷えますが、その分熱交換されますので、外には熱が吐き出されます。樹木が少ないとアスファルトの地温はどんどん上昇します。場合によっては、猛暑の日に30分ほど外を歩いただけで熱中症になる方もいます。また、ヒートアイランド現象により真夏日・夏日・熱帯夜の日数が増加するため、熱中症による救急搬送者数や死亡者数は増加するといわれています。2015年には国内で968人もの方が亡くなっているというデータもあります。
もう一つの問題は高齢化に伴うものです。熱帯夜に高齢の方が、クーラーをつけないで一晩寝て、朝になったら熱中症になっていた、という話をよく聞きます。高齢の方は喉の渇きを自覚しにくいので、体温が上昇しても、飲水行動による体内冷却がスムーズにいかないため、熱中症を発症するとされています。
熱中症において、二つ重要なポイントがあります。「汗」と「体温」です。実は、汗は体温が上昇するのを防いでいます。ヒトの体は暑いと汗をかきますが、その水分が蒸発する際に気化熱を体から奪います、つまりその分だけ体を冷やす効果があるのです。汗をかくことができるうちはいいのですが、あまりたくさんの汗をかいて水分補給ができない場合、脱水になります。加えて、汗は若干の塩分も含みますので、脱水の際に水だけを補給すると低ナトリウム血症を来たし、脳の障害が起こります。昔の部活の先生が炎天下の運動のときに、「水を飲むな」と言っていた、という話をよく聞きますが、水だけを補給しないで、塩などの電解質を含んだ水を飲む、というのが正解になります。

汗による体温調節がうまくいく前に、あまりに急激に体温が上がりすぎると脳の機能が障害され、意識障害や体温調節ができなくなる状態になり、死亡することがあり大変危険です。
従って、熱中症にならないようにするには、電解質を含んだ水の補給と冷やすことが重要です。また、症状が顕著であれば、医療機関に受診し、電解質を含む輸液と冷却が大変有効です。
よくあるのが、涼しい部屋の中に長時間いてから外に出て、歩いていて程なくして発症するケースです。空調のきいた屋内にいると、体は「寒い」と感じて毛穴が閉じてしまい、外の炎天下にでても、中々汗をかいてくれません。急激に体温が上がり、汗をかく、という体温を低下させる反応が追い付かないと、やはり熱中症がおきてしまいます。

発汗はもともと自律神経が制御しています。暑いところや涼しいところに出たり入ったり繰り返していると、数分ばかりの短い時間で5℃くらいの温度変化があるはずで、自律神経の調節や働き自体も不調をきたしてきます。ヒトの先祖、霊長類が誕生したのは一億年前からといいますが、その時代から考えても、元々ヒトの体は、こんな短時間に繰り返される急激な温度変化を経験したことはなかったはずです。

このように、熱中症は都市のコンクリートジャングルの中で起こりやすくなっていますので、要注意です。炎天下に外出をするようなときにはうちわや扇子を持っていくのがいいと思います。風を自分に送ることで、体熱をとりさり、汗を早く蒸散させるので、体温の上昇を抑えることができます。例えば打ち水なども、実は科学的根拠に基づいていて先人の知恵には驚くばかりですが、そういった日本の古き良き文化がこれからも受け継がれればいいなと思います。
(循環器内科科長)
投稿日:
心臓を見る検査にはエコー、CT検査、MRI検査がありますが、それぞれ長所、短所があり、病態ごとに得手・不得手があります。
例えば心臓の動きを見るのには、心エコーはとても簡便で、プローベという超音波を出す棒を胸に当てればすぐに心臓がどういう状態かはわかります。ところが、心臓の動きはわかりやすいエコーですが、心臓を栄養している冠動脈や心臓の筋肉の性質はわかりにくいです。心臓の筋肉の性質をみるには、MRI検査がむいています。造影剤を使えば、心筋がダメージを受けているのかが、見た目でわかります。MRIが優れているのは冠動脈の状態をわかることもできます。しかし、MRIでは画質がやや落ちたりすることがあり、また患者さんの状態によってはきれいな冠動脈が撮影できるとは限りません。
その点、冠動脈をみるのには何といってもCTが向いています。CTでは画質がよく、また最近の新型のCTではあまり条件に左右されずに、きれいに撮像できます。
しかしCTでは被曝量が増えたりするため、心臓の動きの評価は難しくなります。
このように3つの心臓検査はちょうどじゃんけんの「3すくみ」のような関係になっています。検査の性格が3すくみになっているとは面白いものだと思います。

今は、心臓を評価する項目に着目して比べてみましたが、検査の能力をざっくりと比較してみましょう。
最低必須の画像を取得する時間でいうと、冠動脈CT(1秒以内)<心エコー(数分)<心臓MRI(20分)の順番に長くなります。また薬剤や被曝など体の侵襲を考えると、一番負担が少ないのは心エコー<心臓MRI<冠動脈CTの関係になります。また一つの検査での評価可能な項目の多い順番では心臓MRI>心エコー>冠動脈CTとなります。また歴史の新しい順番でいうと心臓MRI>冠動脈CT>心エコーとなります。
実際の臨床現場ではこれらを組み合わせたり、順番を考えたりして選択し、使用します。
当院に来院する患者さんで、「最新の心臓MRIを撮るんだ」と意気込んでいらっしゃる方が多くおられます。ネットなどでサーチされたのかと思いますが、残念ながら、保険診療で検査を行う場合には、それなりの疾病の存在を疑う状態で、なおかつ至適な検査を医療者側がチョイスさせていただくので、ご希望に添えない場合もございます。医療費が高騰しておりますので、医療機関には適正な保険診療をすることが求められているからです。
当院では他院より比較的廉価で、しかも検査内容は同様の最新式の心臓MRIドックをご提供しております。ここから誠に手前味噌になりますが、少し当院の心臓ドックのご紹介のお話しになります。
心臓突然死を予防するにはまず心臓ドックの受診から始まります。当院の心臓ドックは特に画質と読影のqualityは高く、チームで二重、三重のチェック体制を敷いて、通常見逃すような所見でも拾っております。このため、二次検査の冠動脈CTで動脈硬化のプラーク病変の診断をされた方が少なからずおられます。このことが可能であるのは、我々の読影のチームが心臓MRIに関しては10年近くの経験があるからです。もちろん、撮像後、画像はすぐにチェックを行い、重篤な所見のある場合にはご本人様にお知らせし、当日緊急に大学病院にご紹介するなどの緊急時即応体制もとっております。
心臓ドックで金額が高いほど、高度なことをやっているかと思う方がいらっしゃるのですが、そんなことはございません。ドックで使用している機械はどの医療機関もほぼ同じ機能です。ドックで行うような心臓MRIは今や珍しい検査ではなく、どこでもできるので、心臓MRIだけのドックで10万円以上もする検査ではありません。我々は多くの経験があり、MRIは普段使いしているのでこれは特別な検査だとも思っていないのです。当院ではより多くの方に新しい検査機器である心臓MRIの恩恵を受けていただきたく、適正な価格でご案内しています。
医療の本質は患者さんの闘病生活・健康生活に貢献をすることです。我々の心臓画像診断チームはそれを見誤らないようにして、患者さんに還元するべく常に最新の撮像法にもトライしております。そのことについてはまた本ブログで取り上げたいと思います(循環器内科科長)。
投稿日:

先日、患者さんから「症状を言えばすぐ病気がわかるものではないのですね」とお言葉をいただきました。
そこで、冒頭の質問が今回のテーマです。果たして優れた医師は症状を聞いただけで病気がわかるものでしょうか?
最近の医学教育の中でも医療面接の重要性が医師の卵である医学生に教育されています。患者―医師関係を構築していく上で、患者さんが自由に症状を中心としたお話しをする事とそれを医師が傾聴するという姿勢、これは不可欠なものになります。
医師の診断はまず話の大枠から最も可能性のある診断群を仮説としていくつか想定(初期診断、鑑別診断)、それにあった検査方法を選択、そして診断を決定(確定診断)、というように仮説を検証する過程で構成されます。ちなみに、初期診断の際は~が疑わしいという意味でカルテに「~ s/o(~という病気が疑わしい)」と書かれます。 また可能性は低いが見逃すと問題である病気の場合には「~r/o(~という病気をルールアウト)」と書かれます
もちろん、優れた医師は経験があるため話を聞いただけで大体の見当がつく場合が多いです。見当がつく、そういう意味ではYesです。ただし、病気の種類・性質により、確定診断に必須とされる情報が異なります。診断に必須とされる情報とは、言い換えると診察所見なのか画像なのか病理組織なのか採血なのか、あるいはそれらの複数の組み合わせなのか病気の種類・性質により異なりますので、話だけからは正確に最終確定できないことの方が多いのです。従って、確定診断という意味ではYes<<Noとなります。
これを聞くと、「いや、やはり話を聞いただけでわかるはずだ」とおっしゃる方もいらっしゃるかもしれません。
病気によっては話だけでほぼ同定され得るものが心臓病にはいくつかあり、例えば代表的なものでは狭心症、心筋梗塞、心不全などが挙げられます。これらは経験のある医師は患者さんのお話しと見た目(視診)でその疾患の有無が高い確率で判定できます。「朝から急に胸が痛みだして、どんどん悪くなり痛みが強くて動けない、冷や汗もかいている」という話を聞けば、まず心筋梗塞を疑う訳です。先月のことになりますが、私は心臓CT検査をやる前に左冠動脈前下行枝近位部に有意狭窄があるだろうとスタッフに告げたことがありました。やはり心臓CTで左冠動脈前下行枝がつまっておりました。ただこういうものは100%ではなく、症例によっては例外的なことはいくらでもあります。どんなに自信があっても治療方針を決めるためには、診断は段階を踏んで慎重に行う必要があります。従ってこのような疾病でも最終的には採血、レントゲンや心電図、心臓CT、心臓カテーテルなど、検査での確認が必要となるのです。特に最近心筋梗塞は突然死の原因として注目を浴びていますが、心筋梗塞になりそうなケースの場合には心臓CTが診断には優れています。
人間の体は外からみてわからない部分もあり、基本的にはブラックボックスです。医師があなたに病気がある、ない、などといくら言っても体の中の現象が全てみえている訳ではありません。医師の判断の依拠するところは知識と経験則、そして技術です。しかし、特に心筋梗塞では画像でみれば一目瞭然です。患者さんも画像でみれば、病気がある、ということを認識できます。
心筋梗塞になりそうな症例をみれば、経験のある医師は話を聞いただけでわかる上に心臓CTやカテーテル検査を行うのは、以上のように診断過程で重要である他、治療上の必要性もあります(循環器内科科長)。
投稿日:
鉄過剰症という状態があるのをご存知でしょうか?
例えば貧血になったりすると、肉をとりましょう、鉄分を含むサプリメントを補充しましょう、あるいは鉄剤を服用しましょう、などと医師から指示されることがあると思います。
ただ、高度の貧血になると赤血球輸血といって赤い血の輸血をすることがあります。
多くのケースでは手術中や消化管出血などの場合で行われます。しかし定期的に赤血球輸血をしなければならない状態があります。血液をつくる機能(=造血機能)は骨髄にありますが、造血機能にダメージを与える血液の悪性腫瘍の患者さんでは輸血が慢性的に必要になることがあります。このような状態では鉄過剰症という状態になりやすいとされています。
そもそも血液が赤いのは赤血球、ヘモグロビンが鉄分を多く含むからです。この鉄は酸素とくっつくことにより全身に酸素を運搬する働きをもっているのですが、酸素と結合した酸化鉄を多く含むため哺乳類の血液は赤くなります。
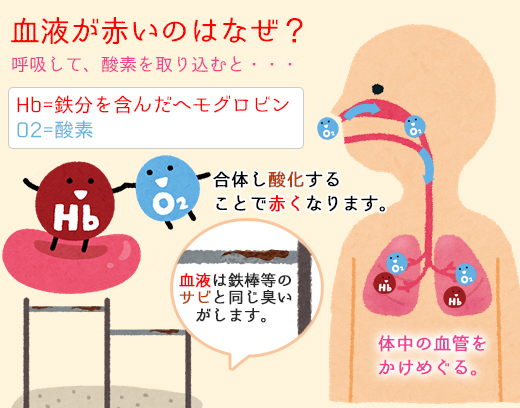
よく鉄がさびると赤くなりますが同じ原理です。鉄のさびたにおいも血液のにおいに似ています。小学校のとき、雨の日になると階段の鉄製の手すりが嫌なにおいを発していました。鉄棒をやったときに手につくにおいも同じです。これは鉄さびのにおいですが、血液のにおいも同じようなにおいがします。
ちなみにけがをしたときに出る血液はもちろん赤いのですが、これは静脈血のため、容器にたくさんためた状態でみると黒っぽくみえます。採血しているときに採血管にたまっているのは少し黒っぽくみえますね。逆に動脈血は真紅のような色をしており、容器にためてみても赤くみえます。我々は針を穿刺する際に色をみて動脈血か静脈血か分別することができます。
さて、それでは貧血の方に頻回に輸血を行うと何故鉄過剰症という状態になってしまうのでしょうか?赤血球の寿命は3ヶ月ぐらいのため、時間がたつと壊され、その分鉄が残ります。残った鉄は造血の際にまた再利用され、鉄が過剰になることなく循環することになります。しかし、造血機能の病気の方で輸血をたくさん行い慢性的に継続されるような場合では、輸血などで補われた赤血球が3ヶ月程で壊れる一方で、元々の病気のため造血ができない為、鉄は使用されずに残り、体内を循環し過剰分の鉄となります。この鉄は排出される量はわずかなので体内に次第にたまっていくことになります。ただし、肉を多く摂取したからといってそれぐらいでは鉄過剰の状態にはなりません。

この鉄は最初のうちは解毒をつかさどる肝臓でカバーしてくれます。しかしそのうち全身に沈着をし、心臓にも沈着してダメージを与えます。採血をすれば鉄がどれだけ余分にあるかわかります。しかし心臓の筋肉、心筋にどれだけ余剰にたまってきているかはわかりません。たまってきてしまえば、徐々に心臓の動きが悪くなってしまいます。その進行の性質は「不可逆的」といいますが、要するに一旦悪くなったものはなかなか元には戻りません。沈着しているとわかれば、すぐさま鉄を除去するような治療、キレート治療といいますが、その治療介入が可能となります。
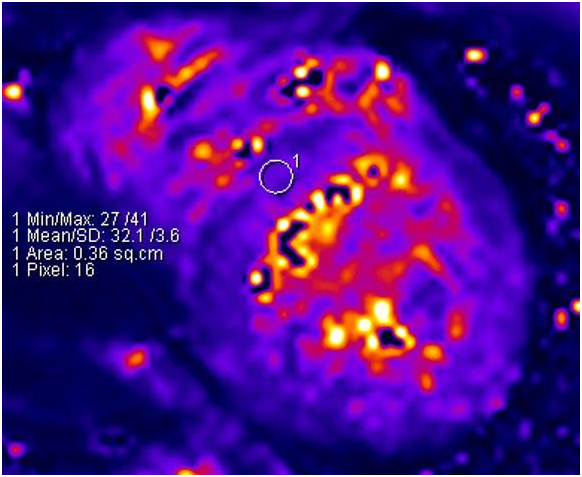
鉄の心筋への沈着を判定することができる心臓MRIの撮影法をT2*(スター)といいます。このT2*による撮影はどこの医療機関でもできる撮影ではありません。今回当院の技師さんの尽力によりボランティアー撮影を行い、正常範囲の至適な値が算出されました。
輸血を長期間頻回にしなければならないような患者さんでは、心臓の状態が問題になってくる場合が予想されます。当院にご相談いただければと存じます。(循環器内科科長)
投稿日:
外来に素晴らしい写真が飾られました。写真が趣味の技師さんがボランティアーでご自身が撮影したものを大きい印画紙にプリントし、飾ってくれました。

さて、禁煙外来継続中です。現在喫煙されている方は2020年の東京オリンピックが始まる前に禁煙しておきましょう。アイコスも有害とされています。
そんな折、お一人の女性が禁煙を達成されました。
その方は学校の先生をしておられます。喫煙歴は20年、結構長いです。教師というのは職業規範が求められますので、先生も教え子の前では喫煙する姿をみせまいとされていたそうです。お話しを伺い、やはり学校の先生はストレスがたまるのだな、という印象を受けました。先生は今まで本気で禁煙をしようと思わなかったそうですが、40歳の誕生日を迎えたのを機に健康上のことを考慮して禁煙しようと思われた、とのことです。
思い出されるのは小学校の時のおじいちゃん先生、教室でも職員室でもぷかぷか吸っていました。戦争にも行ったというその先生、恩師への気持ちは忘れがたく、後年ご自宅に伺ったときには在宅酸素療法をして自宅療養しておりました。古びたショパンの楽譜をいただいたのを覚えています。

自分が医師になってからも、禁煙を啓発すべき多くの先輩医師が医局で堂々とぷかぷか吸っており、そんな光景が珍しくない時代でした。嫌煙の風潮・分煙化が進み喫煙者の肩身が狭くなってきたのはごく最近のことです。ベランダで肩身狭く吸っているお父さんが増えてきました。マンション・アパートなどの集合住宅では窓の外の空気がタバコのにおいで汚染されることで、新たな居住者同士の軋轢を生むことがある、との話しもあります。

このため、当院の外来にいらっしゃる患者さんの中には、隠れて喫煙される方も多く、非喫煙者の私からみると結構なストレスに思えますが、そうまでしてでも吸いたくなります。これがニコチン中毒症の本体です。
しかし、こちらの先生がすごいのは禁煙外来の治療を開始して8日目から完全禁煙に入り、その後一本も吸われず、危惧された禁断症状もなく3カ月の禁煙プログラムを見事達成されました。
禁煙は3カ月のプログラム終了でおしまいではありません。それからも「脱煙」として一日一日を刻む必要があります。脱煙の日々を過ごしていき、いつの日か禁煙していることも忘れてしまう日「卒煙」が来るかもしれません。時間がかかる場合もあるかもしれませんが、ニコチン中毒症から離脱する禁煙治療の本当のゴールはそこにあります。




![AIC八重洲クリニック 循環器内科[東京都中央区日本橋]](https://y-heart.adic.or.jp/images/logo.png)












